“Ho tenuto conto molto dell’ansia della signora…” Il ragionamento clinico del medico di medicina generale a seguito di una consulenza specialistica.
Anna Calza
Medico Chirurgo, Diploma di Formazione Specifica in medicina Generale
Il lavoro è stato realizzato nell’ambito del tirocinio formativo previsto dalla Scuola di formazione specifica in medicina generale di Trento.
Si ringraziano il dott. Luca Pasolli e il dott. Claudio Scalfi per aver contribuito al presente lavoro in veste di Tutor di formazione e per il tempo dedicato alla realizzazione delle interviste e il dott. Giuseppe Parisi per il costante sostegno e la supervisione in qualità di relatore.
La dott.ssa Anna Calza ha effettuato presso la sede di Trento la discussione della tesi di Diploma di formazione specifica in Medicina generale, da cui è stato tratto questo lavoro.
Contatto: calzaanna@gmail.com
ABSTRACT
Background e Obiettivi
Oggi esiste una complessità di relazioni tra la medicina del territorio e la medicina specialistica per la cura del paziente. La ri-presa in carico del paziente dopo una consulenza ne rappresenta uno snodo critico.
Le valutazioni e ragionamenti clinici fatti dal MMG in seguito ad una consulenza specialistica, sono stati oggetto della ricerca.
Materiali e metodi
La raccolta del campione dei pazienti si è svolta nell’arco di 10 settimane in modo sequenziale in due ambulatori di medicina generale .
Abbiamo selezionato i casi più ricchi di informazioni per svolgere delle interviste semi-strutturate per la raccolta dei dati qualitativi sulle consultazioni dei medici. L’analisi è stata svolta secondo il modello di Editing Analysis dei testi delle interviste.
Risultati
Abbiamo ottenuto un campione totale di 60 pazienti.
Attraverso l’analisi delle interviste (27), abbiamo rilevato che nel formulare l’esito della consultazione emergono una serie di valutazioni: di tipo EBM, di tipo clinico, sulla qualità vita e sulla sicurezza del paziente, nell’insieme definibili come giudizio clinico complessivo. Compaiono molte volte delle osservazioni sulla tipologia di paziente, sul consulente e sulla relazione col paziente stesso.
Conclusioni
La ripresa in carico da parte del medico curante avviene attraverso la formulazione del suo giudizio clinico complessivo.
La conoscenza del paziente da parte del MMG, integrata con le nuove indicazioni consente di “confezionare” delle scelte su misura, personalizzando l’assistenza.
Le conoscenze acquisite dopo la consulenza non forniscono semplicemente una crescita in termini di informazione medica, ma ampliano la riflessione sulla situazione complessiva del paziente.
PAROLE CHIAVE
Medicina generale
Ragionamento clinico
Consulenza specialistica
Abbreviazioni
EBM : Evidence Based Medicine
FA : Fibrillazione atriale
FKT : Fisiochinesiterapia
IRC : Insufficienza renale cronica
MMG: Medico di Medicina Generale
SSN : Servizio Sanitario Nazionale
Introduzione
Nella pratica medica di oggi esiste una complessità di relazioni tra le diverse figure mediche che cooperano nella cura del paziente.
Il concetto di “passaggio in cura” nella moderna organizzazione dei percorsi diagnostico-terapeutici è di rilevante importanza per definire le competenze tra figure mediche diverse, quando la cura passa da un medico ad un altro anche se in modo temporaneo o parziale.
Curiosamente in letteratura questo ambito di interfaccia tra la medicina del territorio – cure specialistiche nella gestione dei pazienti rimane un tema ancora da esplorare in modo adeguato, per capire quali siano i modelli di collaborazione utili sia in termini di efficacia che di sostenibilità soprattutto nel lungo periodo.
I lavori presenti in letteratura indagano principalmente aspetti di tipo organizzativo e gestionale sul tema delle cure condivise tra medicina del territorio e specialistica(13).
Una recente review sistematica(5) del 2013 sui vari modelli di cure integrate sintetizza alcuni elementi necessari per una integrazione gestionale, come ad esempio: la presenza di tecnologie informatiche nella comunicazione dei dati e la condivisione di priorità con la formazione di gruppi di lavoro multidisciplinari.
Ci sono altre review sistematiche relative alla organizzazione di cure condivise tra primo e secondo livello nella gestione della patologia cronica(6-8-9-11) , da cui emerge la difficoltà (per lunghezza del follow up ad esempio) di effettuare questo tipo di ricerca e individuare quando e per quali pazienti le cure condivise potrebbero funzionare in modo efficace anche tenendo conto del criterio di costo-beneficio(7).
La ri-presa in carico del paziente dopo consulenza specialistica rappresenta un altro momento di passaggio di consegne tra professionisti. E’ uno snodo critico del sistema complesso tra medicina del territorio e specialistica e comprende oltre agli aspetti clinici anche aspetti organizzativi e deontologici.
I tipi di riflessioni e ragionamenti fatti dal medico di medicina generale (MMG) nel formulare un giudizio clinico ad un paziente che porta l’esito di una consulenza specialistica, sono stati oggetto della osservazione di questo studio.
La struttura della ricerca è composta da una prima fase di quantificazione di questo tipo di eventi presso un ambulatorio di medicina generale valutandone la numerosità, i motivi di invio, il tipo di consulenza specialistica richiesta e gli esiti ottenuti.
In una seconda fase ci siamo posti l’obiettivo di analizzare il metodo di lavoro del medico e creare un modello sui ragionamenti effettuati durante queste consultazioni, proprio perchè esse appresentano uno snodo “critico” di interfaccia tra medicina del territorio e la specialistica ambulatoriale.
Metodi
Il lavoro ha previsto innanzitutto la raccolta dei dati numerici per poter descrivere quantitativamente la presenza di questo tipo di peculiari consultazioni (e le loro premesse di invio a consulenza specialistica) nella quotidiana attività di un ambulatorio di medicina generale, nel periodo di un mese.
Volevamo anche ottenere informazioni provenienti da due contesti lavorativi diversi, per cui abbiamo chiesto la partecipazione ad un medico che lavora in centro città a Trento e ad un medico che lavora in un territorio di una valle periferica rispetto alla valle dell’Adige.
La prima parte della ricerca di tipo descrittivo prevede l’utilizzo di un metodo di ricerca di tipo quantitativo con la raccolta sequenziale del campione in base a criteri precisi di inclusione e in un arco di tempo definito, l’utilizzo di una scheda di rilevamento dati come strumento per avere alcune informazioni: sull’iniziativa di invio (il paziente va in modo autonomo, o è inviato dal medico?), sul tipo di invio (in libera professione o con il servizio sanitario), la disciplina, il quesito iniziale del medico per lo specialista e la sua personale valutazione del caso come “semplice” o “complesso”.
Non abbiamo ottenuto un campione adeguato per rappresentatività ad effettuare inferenze esterne ad esso, inoltre la numerosità ridotta del campione ottenuto non ha consentito l’esecuzione di analisi statistiche sui dati raccolti; ci ha comunque fornito un’immagine più nitida dell’“epidemiologia” di questa situazione nell’ambulatorio medico.
Come precedentemente detto nell’introduzione, con la ricerca ci interessava specificatamente approfondire aspetti che non si sarebbero potuti ottenere con una osservazione del fenomeno solo quantitativa.
Il nostro campione per la ricerca qualitativa è stato creato partendo dalle consultazioni sul tema in studio e chiedendo ai medici di segnalare i casi particolarmente ricchi di informazioni o illuminanti (la ricchezza informativa è un criterio del campionamento in ricerca qualitativa), secondo una tipologia di campionamento definita “critical case” (16).
Per la raccolta dati abbiamo effettuato delle interviste semi-strutturate (condotte dal medico osservatore partecipante alla consultazione) che hanno fornito le narrazioni dei medici, i loro vissuti della pratica clinica: sono state utilizzate per indagare il “come” e il “cosa” dei fenomeni osservati.
L’analisi è stata svolta con una strategia che fosse adatta a trattare dei dati soggettivi (interviste, narrazione dei fenomeni). Abbiamo utilizzato un modello di lavoro di analisi definito: Editing Analysis (16) (vedi fig.1); il metodo prevede la presenza di testi in cui identificare delle unità di temi, da queste si procede a sviluppare delle categorie e a creare delle connessioni verificabili poi sugli stessi casi esaminati.
Infatti dai testi delle interviste abbiamo raccolto i contenuti e analizzato i ragionamenti svolti dai due MMG relativamente alla ripresa in carico del paziente dopo le indicazioni date dal collega specialista. Con l’individuazione di connessioni tra le categorie dei ragionamenti rilevati abbiamo creato un modello di riferimento su questo tipo di consultazioni, stigmatizzato in una immagine grafica (fig.2)
Il modello esplicativo ottenuto è stato poi lo strumento per verificare i temi e le riflessioni nel totale delle interviste e avere i risultati finali dell’analisi qualitativa (16).
Risultati
Abbiamo ottenuto un campione totale di 60 pazienti, su cui condurre una analisi descrittiva priva di inferenze esterne al campione.
Le consultazioni di ripresa in carico del paziente (presente in ambulatorio) dopo la consulenza da uno specialista si sono verificate con frequenza quotidiana (60 in 40 giornate di ambulatorio).
Molte volte il paziente non era stato inviato dal medico, ma è andato in consulenza per una iniziativa autonoma (20 su 60, vedi tabella n°1). Il medico ha inviato al servizio pubblico, senza scelta del professionista, la maggior parte delle volte (33 su 40, vedi tabella n°1) e con un quesito di partenza a scopo di raffinamento di diagnosi (20 su 40).
Le discipline più richieste (su un totale di 18 diverse tipologie di specializzazioni) sono state: Ortopedia, Dermatologia, Cardiologia e Otorinolarinogoiatria (vedi fig. 3).
La maggior parte delle volte il MMG ha concordato con le indicazioni ricevute (48 su 60, vedi fig.4); i pochi casi in cui gli esiti decisionali si discostano dalla consulenza sono state situazioni il più delle volte considerate come “semplici” alla valutazione di invio e in quelle che erano state valutate come “complesse” sono state fatte solo parziali modifiche delle indicazioni ricevute. Ci sono un totale di 11 casi del campione valutati dal MMG come “complessi”; di questi, otto hanno visto come esito la continuazione delle indicazioni ricevute nella consulenza, quindi tendenzialmente nelle situazioni complesse si sono effettuate poche modifiche. Invece tutti i pazienti con esito di completa modifica delle indicazioni ricevute avevano avuto una valutazione di semplice-lineare all’invio.
I casi considerati più significativi dai due medici (critical case) tra i 60 pazienti raccolti, hanno formato il campione delle 27 interviste, costituendo la parte qualitativa della ricerca come abbiamo già accennato nel paragrafo dei metodi.
Per quanto riguarda i temi delle interviste abbiamo individuato con il lavoro di analisi quattro principali aree tematiche.
Una è costituita dalle numerose riflessioni sulla relazione medico paziente: si è notato che il medico ha un’idea ben precisa del paziente, del suo carattere, del suo rapporto con la salute e del suo mondo di credenze. Questa idea è stata denominata “immagine del paziente”.
Un secondo campo di considerazioni del medico sono rivolte alla figura del professionista che ha effettuato la consulenza (nel caso di conoscenza diretta per precedenti collaborazioni). Formano l’immagine che il medico ha dello specialista.
Emergono poi una terza categoria di riflessioni in cui il ragionamento effettuato prevalentemente sulla base delle linee guida e delle prove scientifiche disponibili (EBM), e il ragionamento di tipo fisiopatologico o farmacodinamico vengono completati da valutazioni sulla qualità di vita, sulla sicurezza di una terapia in un paziente, oppure di tipo logistico. Denominiamo l’insieme di tutte queste riflessioni (come bene spiegano gli autori Del Vecchio e Vettore nel testo “Decidere in Terapia”) “giudizio clinico complessivo”(15).
Il quarto punto comprende osservazioni del medico relative alla necessità di mantenere una buona relazione con continuità nel tempo con quel paziente, situazione peculiare della medicina generale. Lo abbiamo definito quindi come una “strategia di relazione”.
Vediamo con degli esempi, riportando i testi delle interviste fatte al medico, come sono state qualificate queste quattro unità tematiche.
Immagine del paziente
In alcuni casi l’immagine del paziente è stata associata a percezione da parte del medico di stato di ansia del paziente o dei suoi famigliari (interviste n°: 26,30,37,38,40,46,50), oppure ad una relazione di tipo conflittuale o difficile (interviste n°: 16,24,39,44,50); altre volte la relazione col paziente è stata qualificata come caratterizzata da alleanza e fiducia tra medico e assistito (interviste n°: 2,18,19,20,21,34,38,42). In un caso il paziente è stato definito difficile per la resistenza ad effettuare qualsiasi tipo di indagine proposta ma non per la relazione conflittuale. Ci sono dei casi in cui non è emerso nulla di significativo rispetto all’immagine del paziente.
Il medico di medicina generale non ha modificato nulla nelle situazioni in cui la componente caratteriale ansiosa del paziente è stata considerata prevalente, invece ha valutato di poter porre delle modifiche alle indicazioni quando la relazione era connotata da fiducia e alleanza con il paziente.
Nei casi in cui la relazione medico-paziente è stata considerata conflittuale gli esiti sono stati molto variabili: sia di modifica delle indicazioni (n°16,39), che di mantenimento delle stesse (n°24,44,50).
Caso 1. Donna di 57 anni. Affetta da anemia sideropenica, pregressa litiasi biliare trattata con colecistectomia, dolore addominale ricorrente. Gli esami effettuati un anno fa, una colonscopia ed un ecoaddome completo, risultano nella norma. Porta in visione una consulenza dello specialista gastroenterologo (consultato privatamente su insistenza di una figlia) al MMG che non sapeva della consulenza richiesta in modo autonomo dalla paziente.
I : “ Come ti sei sentito allora nei suoi confronti?”
MMG: “So da anni che è spesso molto ansiosa ed è molto preoccupata per i suoi sintomi gastroenterici…ormai la mia impressione che tenda ad eccedere in richieste di accertamenti.”
I: “Conoscevi lo specialista?”
MMG : “ Si, ho molta stima di lui. Anche per questo ho valutato la consulenza, poi ho tenuto conto molto dell’ansia della signora…diciamo ho assunto un atteggiamento positivo”.
Il MMG condivide le indicazioni, conosce e stima il collega e l’esito della consultazione è in accordo con lo specialista nel proseguire con le indagini. L’immagine della paziente ansiosa ha avuto inoltre un impatto sulla consultazione del medico.
Le situazioni in cui la relazione medico-paziente è stata definita di alleanza e fiducia sono in più casi esitate in modifiche delle indicazioni della consulenza (interviste n°:2,18,19,20,34).
Caso 2. Donna di 50 anni. La signora ha avuto una recente diagnosi di diabete (LADA) e viene posta in terapia con ipoglicemizzanti orali e insulina a basso dosaggio dal collega del centro antidiabetico.
MMG: “La paziente viaggia molto per lavoro, un lavoro di responsabilità. Nell’ultimo periodo ha avuto sempre glicemie molto basse al mattino, è molto a disagio con l’insulina (dovrebbe farsela al pasto di metà giornata, lei spesso è in treno e per un viaggio lungo)… non vuole continuare così. Ne ha parlato con lo specialista ma non si sono accordate per modifiche di nessun tipo alle indicazioni che la paziente non vuole più seguire. … abbiamo un ottimo rapporto, con grande fiducia… mi fido molto di lei…sono il suo medico da anni ormai. Concordo una modifica di terapia. (…) Abbiamo concordato di sentirci a breve se fatti nuovi, ….”
In questo caso l’immagine della paziente è connotata molto positivamente, è affidabile e rassicura sulla possibilità di modificare la terapia in sicurezza.
Immagine dello specialista
Sono poi emerse delle riflessioni relative all’immagine dello specialista che ha effettuato la consulenza (quando conosciuto dal medico), infatti come per il paziente anche per lo specialista esiste nel medico una idea determinata dalla conoscenza del collega.
L’immagine del medico specialista che ha effettuato la consulenza è stata classificata in due tipologie/categorie: una caratterizzata da “conoscenza e stima” e una seconda da “esperienza non positiva” in precedenti rapporti professionali.
Nei casi in cui (interviste n°:19,26,30,33,43,50,59) l’atteggiamento di stima è stato sottolineato dal medico intervistato, le indicazioni date sono state seguite a fine consultazione tranne che in una unica situazione.
Caso 3. Donna di 60 anni. E’ affetta da anni da Artrite Reumatoide. Nell’ultima consulenza reumatologica lo specialista consiglia un aumento del dosaggio di methotrexate, che spaventa molto la signora (ne teme gli effetti collaterali) e durante la consultazione con il MMG è in ansia e piange.
MMG.” Conosco lo specialista, ho molta fiducia sui suoi ragionamenti clinici, tengono conto anche della qualità di vita dei pazienti.
I: “Su quale contenuto punti nel colloquio?”
MMG:” Rassicuro la paziente che la prescrizione andrà nella direzione anche di migliorare la gestione della patologia e la sua qualità di vita .”
Ci sono stati dei casi con precedenti esperienze non positive con un professionsta (interviste n°: 2,18,44,49) e la maggior parte di di questi (interviste n° 2,18,49) hanno visto modifiche della prescrizione o la scelta di un altro invio a seconda opinione.
Caso 4, donna di 80 anni. L’anziana signora presenta da tempo disturbi clinicamente suggestivi di cistocele, ma il collega specialista ginecologo che la vede in consulenza non effettua una diagnosi né pone altre ipotesi diagnostiche.
I: “Conosci il collega da cui è andata?”
MMG: “Beh’, sinceramente non ho fiducia nel collega per precedenti esperienze non positive…Non mi accontento della risposta negativa, ho inviato la paziente a seconda opinione, ma ho fatto in modo di comunicare la scelta con estrema attenzione alla correttezza deontologica; però voglio anche salvaguardare la sicurezza della signora e ottenere una consulenza che mi chiarisca la diagnosi.”
Giudizio clinico complessivo(15)
Per quanto riguarda le riflessioni dei medici su elementi clinici, con le interviste sono emersi i diversi ragionamenti effettuati per prendere la decisione finale (interviste n°: 1,18,19,20,21,24,26,30,31,34,35,38,40,42,43,44,47,49,50,53,59).
Caso 5. Uomo di 80 anni. Paziente anziano affetto da IRC, ipertensione arteriosa, artrite reumatoide in terapia con steroide, riscontro accidentale di FA parossistica (rientrata spontaneamente), per cui viene consigliata la terapia anticoagulante con Warfarin dal cardiologo.
MMG: “ Un rapporto di lunga durata, c’è molta fiducia… anche perché ho seguito la moglie per problemi di salute qualche anno fa.”
I : “ Cosa pensi della gestione?”
MMG: “ Il paziente è anziano … non vuole effettuare terapia con Coumadin per la gestione che comporta (anche la moglie che vive con lui è anziana..). In questo caso valuto bene il rischio emorragico del paziente (con IRC), la presenza di concomitante terapia steroidea, la sua volontà contraria. …Io tengo conto dei rischi e delle sue volontà a riguardo…non ritengo di iniziare il Coumadin con questo paziente”.
Il medico esplicita anche la necessità di trovare dei compromessi con il paziente (che non vuole fare la terapia proposta) per il mantenimento di una relazione di cura nel lungo periodo (vedi seguente paragrafo).
In questa consultazione come possiamo vedere rientrano sia aspetti legati all’immagine del paziente e alla fiducia nel medico in un rapporto di cura lunga durata, sia aspetti sulle indicazioni date dalle linee guida (EBM) in merito e agli algoritmi da seguire per il calcolo del rischio tromboembolico ed emorragico, come anche il ragionamento di interazione tra farmaci in terapia e la sicurezza del paziente oltre che la sua qualità di vita (tema tanto a cuore al paziente stesso).
Strategia di relazione
Infine ci sono state situazioni in cui si è aggiunta alla valutazione del medico e alla sua decisione finale, una riflessione basata sulla strategia di relazione di lungo termine messa in atto allo scopo di mantenere una relazione efficace nel tempo con il paziente (interviste n°: 16,20,21,30,37,38,39,40,46,50).
Caso 6. Donna di 77 anni. Paziente affetta da omalgia sinistra cronica, porta un referto con diagnosi di tendinopatia calcifica e indicazione di eseguire terapia fisica e FKT.
MMG:” In realtà la paziente ha già effettuato tali terapie in precedenza, io non considero tali indicazioni risolutive… ma non lo ho esplicitato a lei.. anzi conoscendo la paziente le sostengo…La signora ha bisogno di ridurre la sua ansia rispetto al problema (intendo seguire le indicazioni anche per questo motivo); poi la seguo nel tempo…e comunque non la metto a rischio di nulla, ma le faranno poco effetto le terapie proposte credo…”
Come vediamo una relazione di lungo periodo per essere efficace deve lavorare anche sugli aspetti di ansia e sulle aspettative della paziente (agenda della paziente va considerata). Con questa scelta non si mette in alcun modo in gioco la sicurezza della paziente.
Conclusioni
La consultazione di ri-presa in carico si presenta con una frequenza quotidiana nell’attività di ambulatorio, nel nostro campione 1-2 volte al giorno.
Colpisce il numero elevato di discipline (18) a cui è stata chiesta la consulenza, che dimostra la varietà di ambiti e di professionisti con cui ci si interfaccia in Medicina Generale.
L’elemento che emerge analizzando le consultazioni è la loro complessità.
Nella consultazione effettuata post-consulenza specialistica, il MMG utilizza l’informazione specialistica ottenuta, declinandola nei vari livelli in cui è coinvolto il paziente (qualità di vita, aspetti di logistica, attività lavorativa), tenendo conto anche del contesto di appartenenza della persona e della peculiare tipologia di relazione di lungo periodo con il paziente che è la caratteristica del lavoro in medicina generale.
Questo tipo di consultazione (qualsiasi siano le intenzioni del paziente nel richiederla) crea una situazione di ripresa in carico da parte del medico curante attraverso la formulazione appunto del suo giudizio clinico complessivo(15), evento che abbiamo studiato attraverso le interviste fatte ai due medici.
Focalizziamo ora l’attenzione su alcuni punti.
Relativamente all’iniziativa di invio abbiamo rilevato il fenomeno di pazienti che hanno cercato una consulenza in modo autonomo e sono comunque tornati dal proprio medico di MG per sottoporre la questione al giudizio del curante.
Viene da porre la seguente domanda: questi pazienti chiedono la gestione con una regia centrale da parte del loro medico (cosa che egli mette in atto nella consultazione) o prevalentemente hanno necessità (essendo andati privatamente in consulenza specialistica) di avere le prescrizioni sul ricettario del SSN? Il presente lavoro non prevedeva di sottoporre a domande il paziente, ma potrebbe essere indagine di un prossimo lavoro. La nostra ipotesi va nella direzione che il paziente richieda un intervento di regia da parte del medico curante, ma andrebbe appunto verificata.
Questa ipotesi viene dal fatto che ci sono i pazienti inviati da MMG al servizio pubblico (33) che non necessiterebbero di prescrizioni sul ricettario SSN in quanto già effettuate dallo specialista (come previsto da norme organizzative aziendali), ma chiedono una consultazione per confrontarsi col proprio medico sul percorso indicato dalla consulenza effettuata, chiedono una “ripresa in carico”.
Il secondo punto interessante riguarda l’adesione del MMG alle indicazioni ricevute nella consulenza specialistica.
La maggior parte delle volte la consultazione come abbiamo già visto è esitata nella condivisione del percorso diagnostico-terapeutico individuato dal collega. Talvolta alla base di questa scelta hanno prevalso ragionamenti di tipo clinico ma altre volte sono stati integrati con quelli sulla qualità di vita; questi ultimi sono stati presenti come spinta decisionale in situazioni di esito finale modificato o discorde dalle indicazioni ricevute (magari condivise sul piano EBM o fisiopatologico).
Abbiamo inoltre rilevato che nelle situazioni valutate dal MMG complesse all’invio, o non ci sono stati cambiamenti o si sono effettuate solo modifiche parziali e non totali.
Questo ci porta osservare una personalizzazione delle singole consultazioni rispetto alle scelte di esito finale diverse: la modifica completa o le modifiche parziali alle indicazioni ricevute sono state fatte ponderando con attenzione una serie di elementi, calati nella situazione dettagliata del singolo paziente. Come abbiamo evidenziato anche dai risultati dei dati descrittivi il MMG nei casi complessi tende a mantenere le indicazioni o a modificarle in una modalità “su misura” del singolo paziente, ma non le ha modificate in toto. In questi casi c’è stato si potrebbe dire un lavoro di “cucitura” personalizzata, su misura appunto, delle indicazioni ricevute.
Un terzo punto che abbiamo rilevato è il fatto che entrano in gioco condizionamenti (di cui è meglio prendere consapevolezza) legati all’immagine dello specialista che ha eseguito la consulenza e all’immagine del paziente; sono elementi che non impediscono la formulazione del giudizio clinico complessivo(15), ma ad ammissione stessa del medico possono condizionare gli esiti finali di scelta.
La conoscenza diretta dello specialista quando era connotata da stima, ha comportato un esito di adesione nella quasi totalità dei casi.
Anche le consultazioni in cui il paziente è stato definito ansioso si sono tutte concluse con l’esito di rispettare le indicazioni date dalla consulenza specialistica senza alcuna modifica con la motivazione aggiuntiva di mantenere coerenza di rete nelle scelte e non creare ulteriore ansia discostandosi dalla consulenza ricevuta.
Infine una riflessione sui motivi dell’invio: nel progettare il lavoro avevamo incluso una tipologia di invio caratterizzata da necessità del medico di prendere “fiato”, inviando dallo specialista un paziente particolarmente pressante. Non è stata raccolta nessuna tipologia di invio di questa categoria.
E’ stata assente nelle consultazioni la comunicazione diretta tra medico di MMG e specialista, anche nei casi (poco numerosi tra l’altro) non lineari o più complessi nel prendere la decisione finale. Questo punto pensiamo che potrebbe essere in futuro migliorato e modificato con l’introduzione del supporto di nuovi strumenti di comunicazione informatica dedicati all’interfaccia territorio-specialistica.
In conclusione le conoscenze acquisite dopo la consulenza specialistica non forniscono semplicemente una crescita in termini di informazione medica, ma ampliano la riflessione sulla situazione complessiva del paziente (competenza del MMG).
La conoscenza del paziente da parte del MMG, integrata con le nuove indicazioni consente di “confezionare” delle scelte su misura, personalizzando l’assistenza.
BIBLIOGRAFIA
- Pollard S, Bansbanck N, Byran S. Physician attitudes toward shared decision making: a systematic review. Patient Educ Couns 2015; sep 98(9):1046-57
- Shay LA, Lafata JE. Where is the evidence? A systmatic review of shared decision making and patients outcomees. Med Decis Making 2015; Jan 35(1): 114-31
- Legarè F , Donner-Banzhoff N et al. Interventions for improving the adoption of shared decision making by healthcare professionals. Cochrane Database Syst Rew 2014; Sep 15: 9
- Légaré F, Ratté S, Stacey D, Kryworuchko J, Gravel K, Graham ID, Turcotte S. Interventions for improving the adoption of shared decision making by healthcare professionals. Cochrane Database Syst Rev 2010; May 12(5)
- Jilka SR, Darzi A. et al. “Nothing about Me Without Me”: an interpretative review of patients accessible electronic health records. J Med Internet Res 2015; Jun 29; 17(6)
- Smith SM, Allwright S, O’Dowd T. Effettiveness of shared care across the interface between primary and speciality care in chronic disease management. Chocrane Database System Rev 2007
- Smith SM, Allwright S, O’Dowd T.Does sharing care across the primary speciality interface improve outcomes in chronic disease? A systematc review. Am J Manag care 2008 Apri;14(4): 213-24
- Haerdwick R, Pearson M, Byng R, Anderson R.The effectiveness and cost effectivness of shared care: protocol for a realis review. Syst Rev 2013; Feb.12;2:12
- Kripalani S, LeFevre F, Phillips CO, Williams MV, Basaviah P, Baker DWDeficits in communication and information transfer between hospital-based and primary care physicians: implications for patient safety and continuity of care. JAMA. 2007 Feb 28;297(8):831-41
- Légaré F1, Turcotte S, Stacey D, Ratté S, Kryworuchko J, Graham ID. Patients’ perceptions of sharing in decisions: a systematic review of interventions to enhance shared decision making in routine clinical practice. Patient. 2012;5(1):1-19.
- Storm M1, Groene O2, Testad I3, Dyrstad DN4, Heskestad RN1, Aase K3 Quality and safety in the transitional care of the elderly (phase 2): the study protocol of a quasi-experimental intervention study for a cross-level educational programme. BMJ Open. 2014 Jul 31;4(7):
- Smith K1Effective communication with primary care providers Pediatr Clin North Am. 2014 Aug;61(4):671-9.
- Barnett ML, Keating NL, Christakis NA, O’Malley AJ, Landon BE.Reason for choice of referral physician among primary care and specialist physicians. J Gen Intern Med. 2012 May; 27(5) : 506-12. Epub 2011 Sep 16
- Parisi G, Feltri G. La tecnica dell’evento critico”. Ricerca e Pratica 1997; 13 (n° 76): 150-157
15.Vettore L, Del Vecchio G. Decidere in terapia. eBook. Liberodiscrivere; 2013.
16 Crabtree BF, Miller WL. Doing qualitative research. London: SAGE; 1992
17.AAVV. Codice di Deontologia Medica; 2014
18.Balint M. Medico, paziente, malattia. Milano: Feltrinelli; 1961
ILLUSTRAZIONI
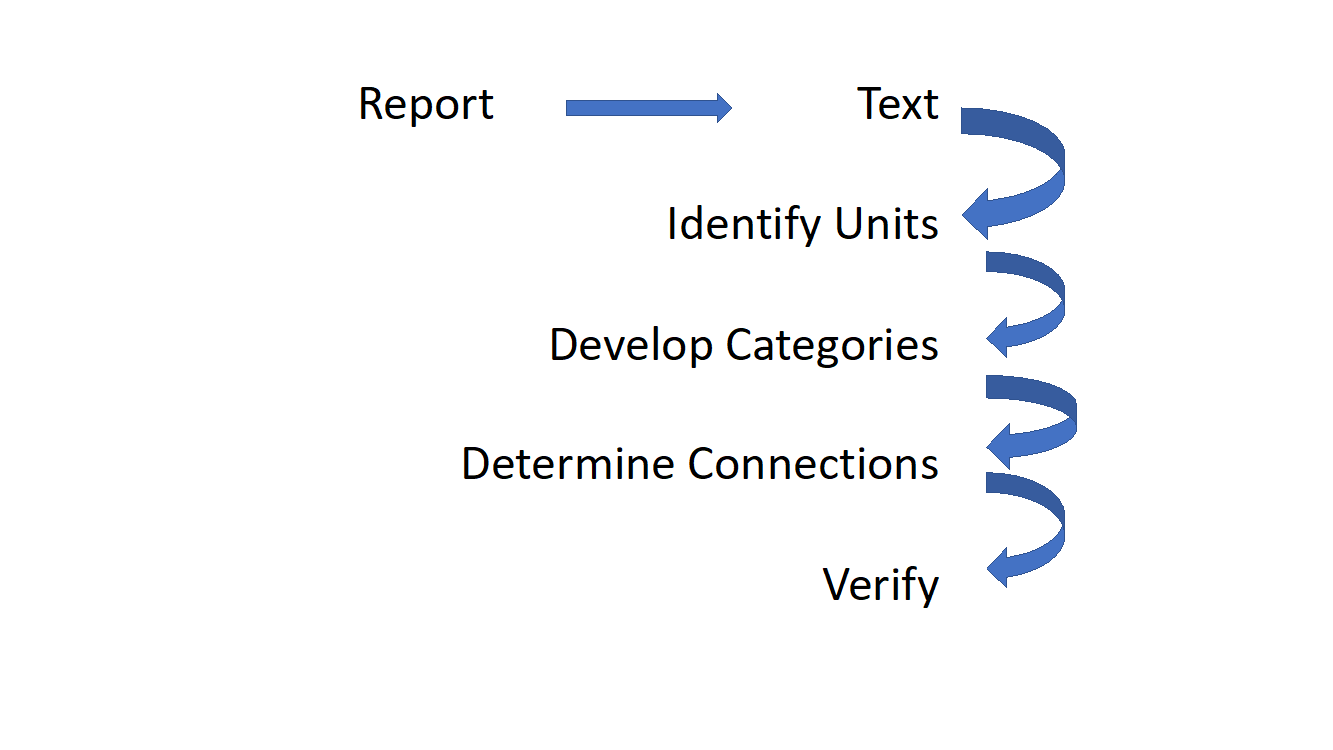
Fig. 1
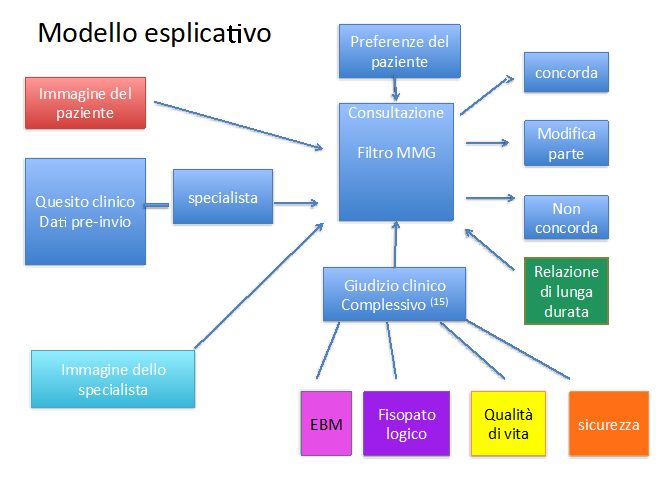 Fig.2
Fig.2
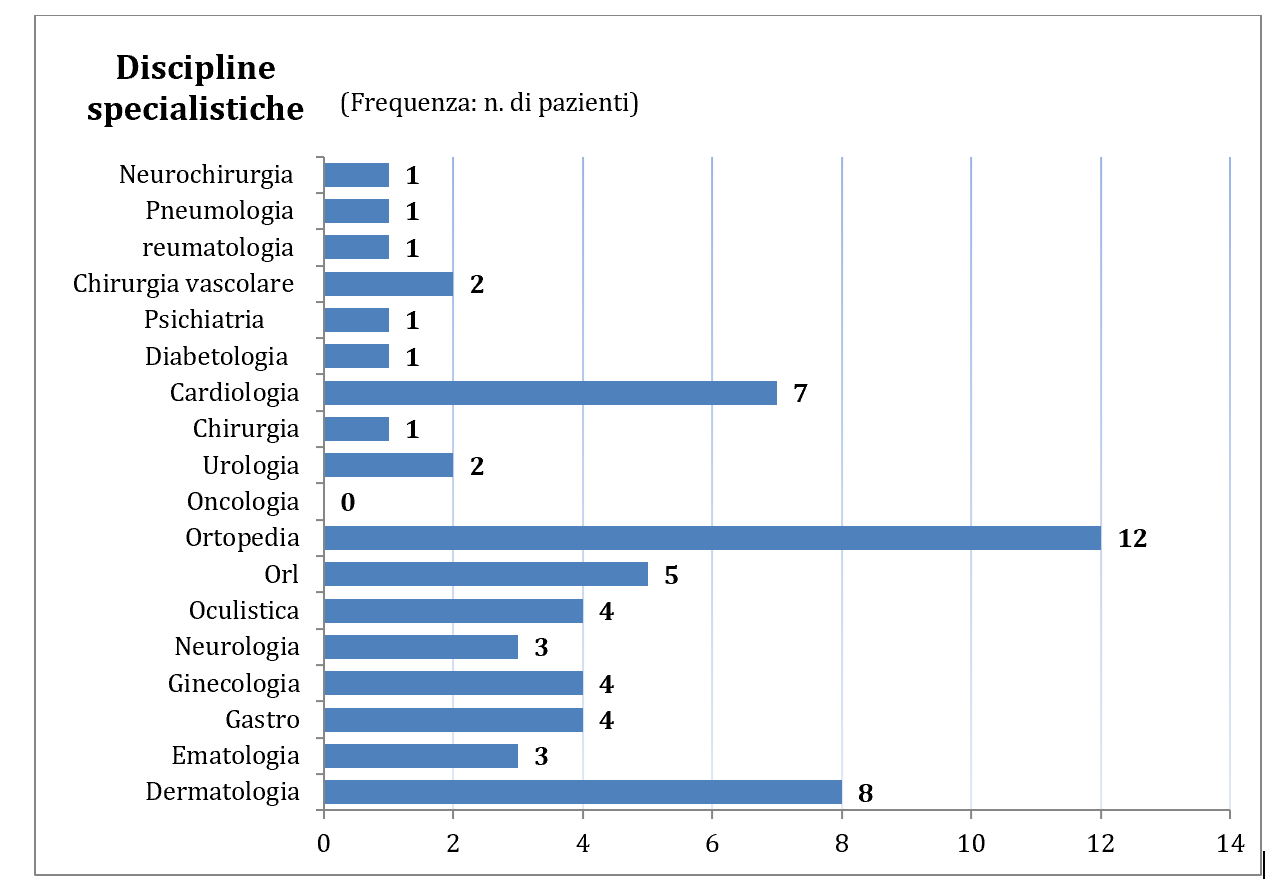 Fig. 3
Fig. 3
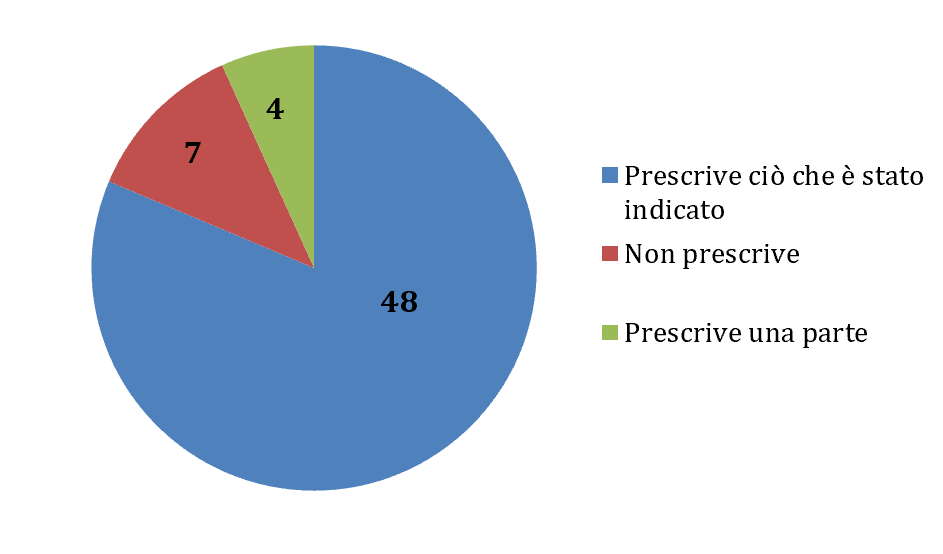
Fig.4
| INIZIATIVA DI INVIO | |||
| Iniziativa MMG | 40 | mirato | 7 |
| casuale | 33 | ||
| Iniziativa autonoma paziente | 20 | mirato | 15 |
| casuale | 5 | ||
Tabella 1
 46 comments
46 comments



